筋萎縮性側索硬化症(ALS)における栄養療法は,患者のQOL(Quality of Life)の維持向上と疾患の進行抑制に不可欠です.ALSでは初期段階からエネルギー代謝が亢進し,これにより体重減少がもたらされることが知られており,体重減少は生命・機能予後不良因子と考えられています.特に,病状に伴う活動量の低下にもかかわらず,ALS患者は健常人に劣らない高エネルギー代謝状態を示すという研究結果があります[1][2].エネルギー代謝の亢進の背後には,視床下部病変を含む複数の因子が関与していると考えられています[3][4].
嚥下障害や食欲の低下,呼吸筋麻痺に起因する呼吸機能障害など,ALSの多様な症状は患者の喫食量を減少させ,低栄養と体重減少へとつながる負のスパイラルを引き起こします.栄養療法による体重減少の予防は,このスパイラルを断ち切り,ALSの進行抑制に寄与すると考えられています.
さらに,一般人口においては生命予後に悪影響を及ぼすとされる高脂質血症が,ALS患者においては進行抑制に寄与する可能性が示唆されています[5][6][7].神経細胞内のグルコース代謝障害が生じる中で,LDLコレステロールや中性脂肪が代替エネルギー源として利用される”fuel shift”が起こることが,この保護的作用のメカニズムとして提唱されています[8][9].胃瘻造設後のALS患者に対する高エネルギー療法が生命予後を改善したという報告[10]や,病初期,特に進行の早いALS患者群では高脂肪食の追加摂取が生命予後を改善することが報告されています[11].また興味深いことに,高GI (glycemic index) や高GL (glycemic load)食を多く摂取していた群で,ALSの進行が遅いという報告もされており[12],従来の生活習慣病の予防・治療で推奨される食事指導とは異なるアプローチが特に病初期のALS患者には適しているのかもしれません.
ALSにおける栄養障害の理解を深め,適切な栄養療法を提供する必要性がますます高まっています.このためにはALSの特性を踏まえた上で,個々の患者に合わせた栄養管理が重要です.ALSのエネルギー代謝の特異性を考慮した栄養療法は,従来の栄養指導の常識を覆す可能性を秘めています.今後,ALSのエネルギー代謝の特異性の解明とそれら考慮した栄養療法の開発が,さらに進むことが期待されます.
東京都立神経病院 脳神経内科
木田耕太
引用文献:
1.Kasarskis EJ, Mendiondo MS, Matthews DE, et al. Estimating daily energy expenditure in individuals with amyotrophic lateral sclerosis. Am J Clin Nutr 2014; 99 (4): 792–803.
2.Shimizu T, Ishikawa-Takata K, Sakata A, et al. The measurement and estimation of total energy expenditure in Japanese patients with ALS: a doubly labelled water method study. Amyotroph Lateral Scler Frontotemporal Degener 2017;18(1-2):37-45.
3.Cykowski MD, Takei H, Schulz PE, et al. TDP–43 pathology in the basal forebrain and hypothalamus of patients with amyotrophic lateral sclerosis. Acta Neuropathol Commun 2014; 2 :171.
4.Gorges M, Vercruysse P, Muller HP, et al. Hypothalamic atrophy is related to body mass index and age at onset in amyotrophic lateral sclerosis. J Neurol Neurosurg Psychiatry 2017; 88(12): 1033–1041.
5.Chelstowska B, Baranczyk–Kuzma A, Kuzma–Kozakiewicz M. Dyslipidemia in patients with amyotrophic lateral sclerosis– a case control retrospective study. Amyotroph Lateral Scler Frontotemporal Degener2021; 22 (3-4): 195–205.
6.Chio A, Calvo A, Ilardi A, et al. Lower serum lipid levels are related to respiratory impairment in patients with ALS. Neurology 2019; 73 (20): 1681–1685.
7.Ingre C, Chen L, Zhan Y, et al. Lipids, apolipoproteins, and prognosis of amyotrophic lateral sclerosis. Neurology 2020; 94 (17): e1835-e1844.
8.Ferri A, Coccurello R. What is “hyper” in the ALS hypermetabolism? Mediators Inflamm 2017: Article ID 7821672.
9.Tefera TW, Tan KN, McDonald TS, et al. Alternative fuels in epilepsy and amyotrophic lateral sclerosis. Neurochem Res 2017; 42(6): 1610–1620.
10.Wills AM, Hubbard J, Macklin EA et al. Hypercaloric enteral nutrition in patients with amyotrophic lateral sclerosis: a randomised, double–blind, placebo–controlled phase 2 trial. Lancet 2014; 383(9934): 2065-2072.
11.Ludolph AC, Dorst J, Dreyhaupt J et al. Effect of high–caloric nutrition on survival in amyotrophic lateral sclerosis. Ann Neurol 2020; 87(2): 206-216.
12.Lee I, Mitsumoto H, Lee S, et al. Higher Glycemic Index and Glycemic Load Diet Is Associated with Slower Disease Progression in Amyotrophic Lateral Sclerosis. Ann Neurol 2024; 95(2): 217-229.


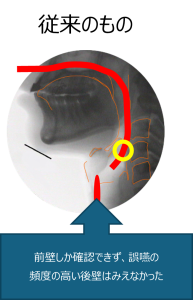
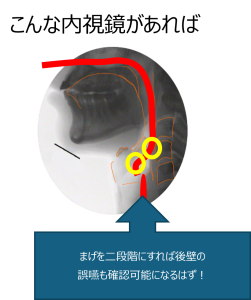















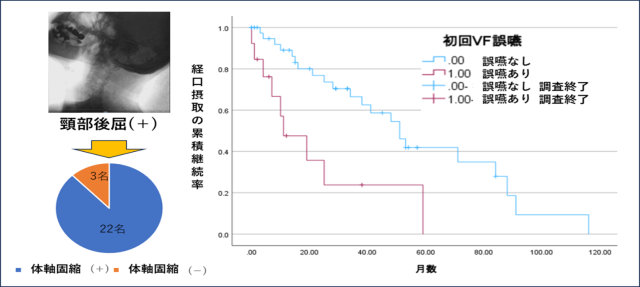
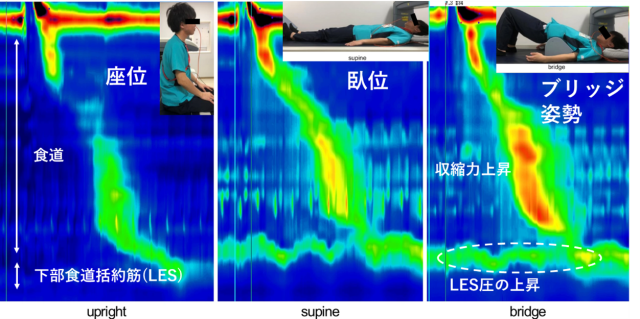
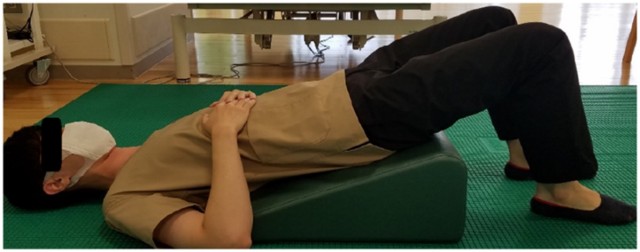
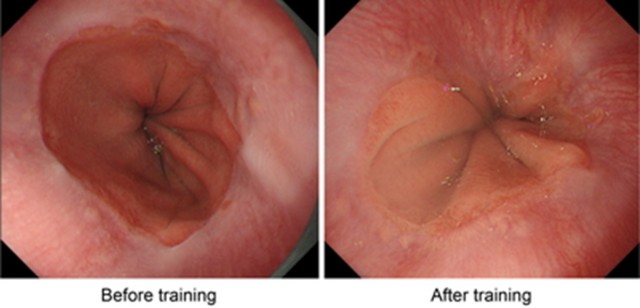
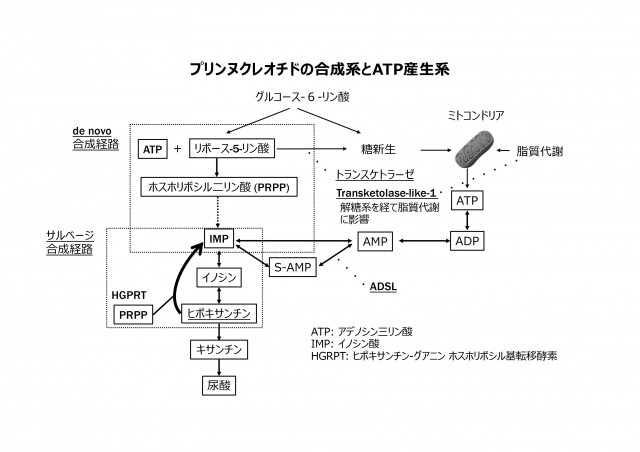
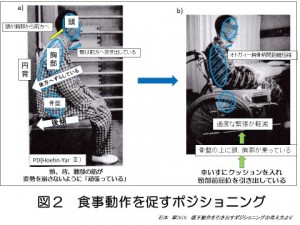
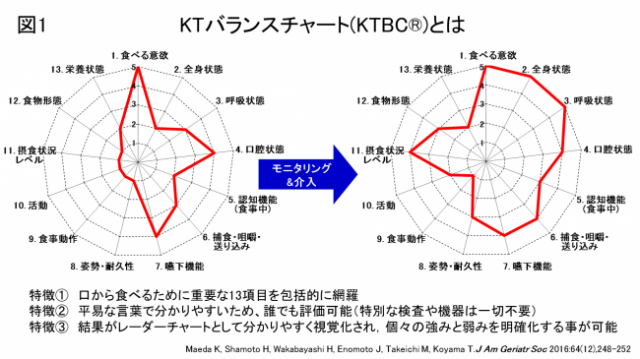
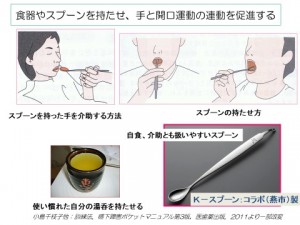
 図1
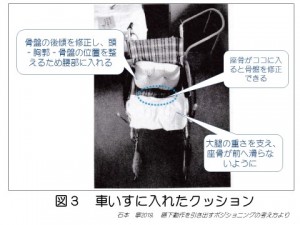
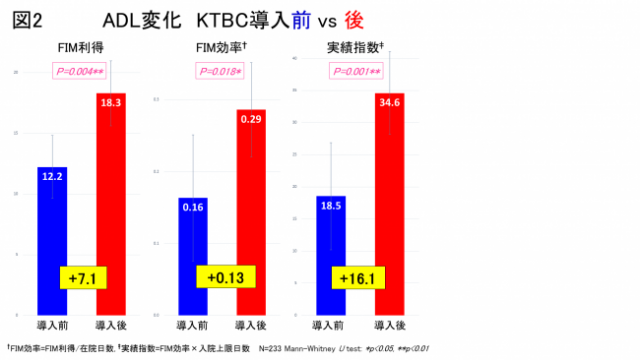
図1 図2
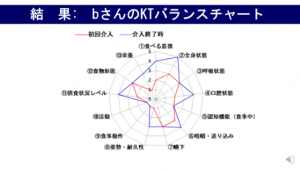
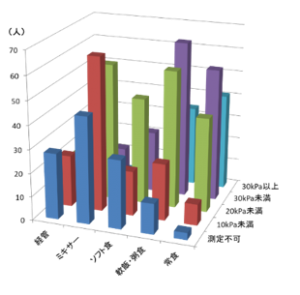
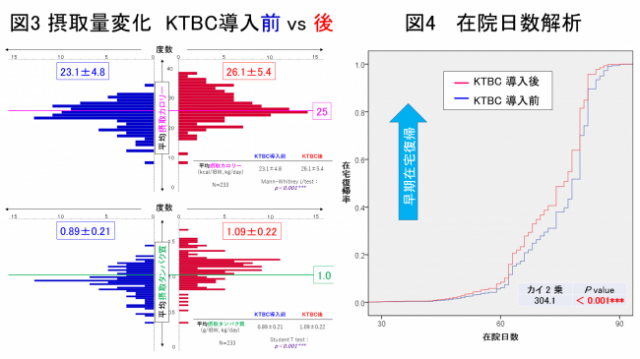
図2 図3
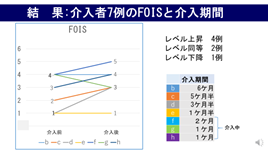
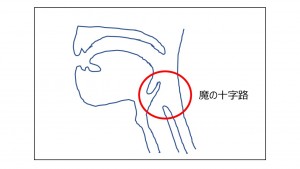
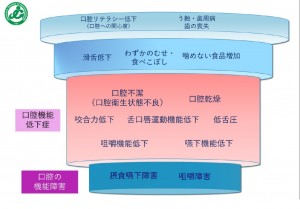
図3 図4
図4